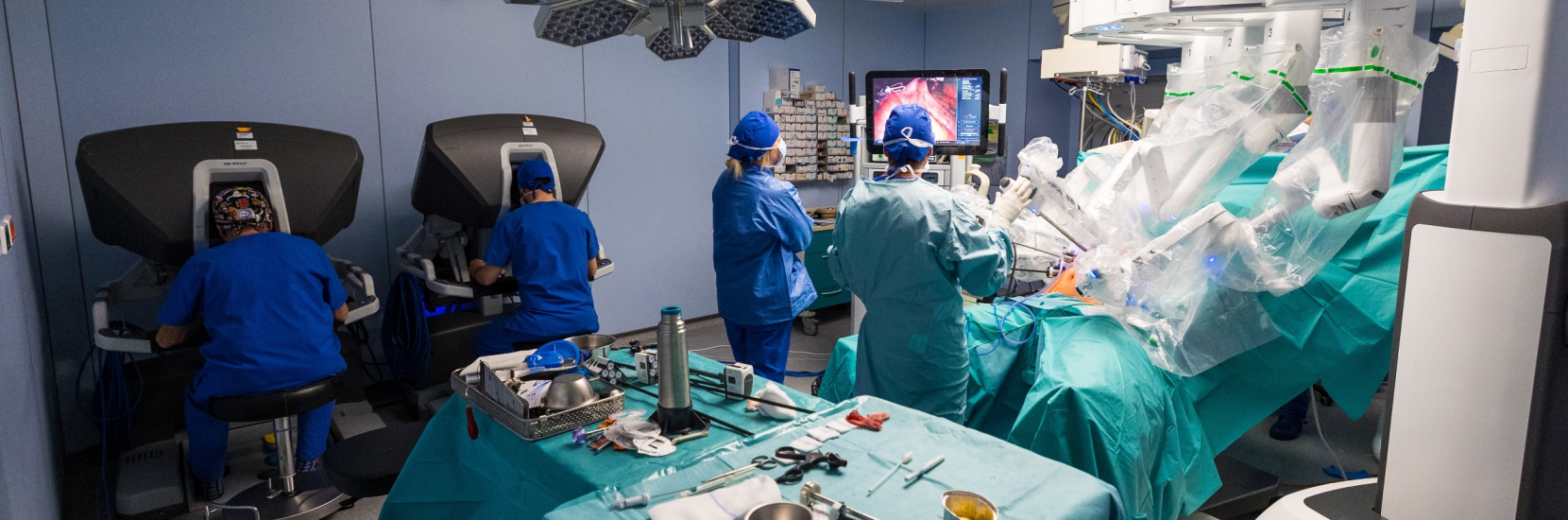
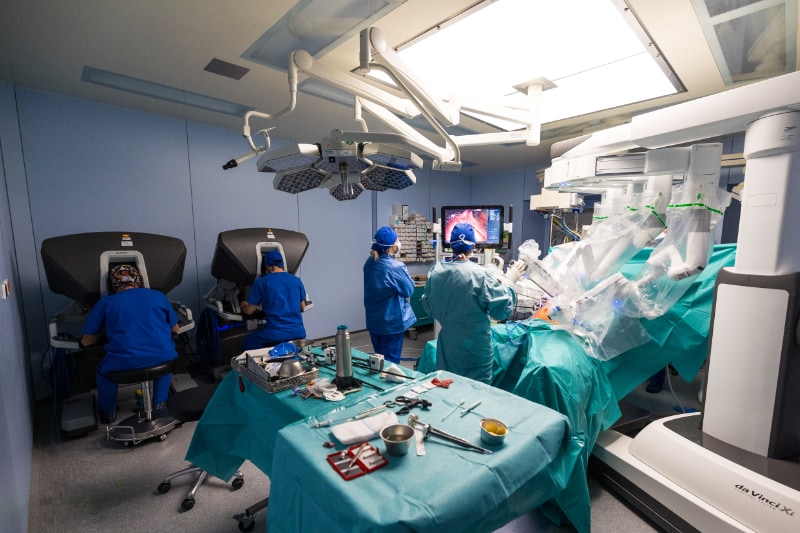
Depuis plus de 6 mois, et avec des résultats très prometteurs, le CHL prépare les patients à une chirurgie lourde en leur proposant une préparation physique, psychologique et nutritionnelle sur plusieurs semaines. L’avantage de cette préhabilitation ? Permettre aux patients de récupérer plus vite et d’aborder leur parcours de soins avec une plus grande sérénité. Encadrés par une équipe pluridisciplinaire, les patients bénéficient d’un programme individualisé reposant sur une évaluation approfondie de leur état de santé, la réalisation de bilans pré et post-opératoire, un suivi psychologique et/ou diététique et un reconditionnement musculaire.
Au CHL, le programme de préhabilitation s’adresse dans un premier temps aux patients atteints d’un cancer du pancréas qui doivent être opérés ou qui sont en cours de traitement par chimiothérapie nécessaire avant l’opération. Danielle Wener, coordinatrice infirmière du programme de préhabilitation au CHL, revient sur la nécessité pour ces patients de bénéficier d’un tel programme : « les symptômes du cancer du pancréas se manifestent souvent à un stade tardif de la maladie. Une perte de poids rapide et importante est souvent le signe d’alerte qui va amener les patients à consulter. Au moment du diagnostic, il n’est donc pas rare que ces patients souffrent d’une dénutrition (associée à une diminution des défenses naturelles, de la force musculaire et de la mobilité). Ils ne se trouvent dès lors pas dans des conditions optimales pour être opérés. »
Au cours des prochains mois, le CHL envisage d’élargir l’accessibilité du programme de préhabilitation à d’autres profils de patients qui doivent subir une chirurgie lourde.
Dr Edoardo Rosso, médecin chirurgien, chef de service en Chirurgie Générale Viscérale et initiateur de ce projet au CHL : « Grâce à une prise en charge pluridisciplinaire et coordonnée, les patients pourront être mieux préparés physiquement, nutritionnellement et psychologiquement, et se trouveront dès lors dans un état de santé optimal le jour de leur opération. Ainsi, il sera non seulement possible de diminuer les complications peropératoires mais aussi de réduire les complications postopératoires et de préserver le patient d’une période de réhabilitation trop longue. Il est important de rappeler que le traitement d’un cancer associe souvent aujourd’hui une chimiothérapie néo-adjuvante (administrée avant l’opération), une chirurgie et une seconde chimiothérapie après l’opération. La préhabilitation est un des moyens dont nous disposons à l’heure actuelle pour maintenir en forme les patients afin qu’ils soient prêts à recevoir tous ces traitements lourds successifs qui vont permettre d’augmenter leurs chances de guérison. Le programme de préhabilitation semble aussi être un outil intéressant pour prévenir la perte d’autonomie des patients âgés. »
But et déroulement du programme
Danielle Wener : « Nous savons qu’en améliorant l’état de santé général du patient et en réduisant son stress avant l’opération, l’intervention chirurgicale et les soins post-opératoires se dérouleront dans les meilleures conditions. Notre programme s’appuie sur la préparation physique, nutritionnelle, psychologique et sociale des patients, et s’étale sur 4 à 6 semaines avant l’opération. Durant cette période préopératoire, le patient est amené à rencontrer tous les membres de l’équipe pluridisciplinaire. Celle-ci est composée d’un oncologue, d’un chirurgien, d’un gériatre (pour les patients âgés de plus de 70 ans), d’un médecin interniste, d’un médecin rééducateur, d’un endocrinologue, d’une infirmière coordinatrice, d’un(e) diététicien(ne), d’un kinésithérapeute, d’une psychologue, d’une assistante sociale. »
Au CHL, le programme de préhabilitation comprend plusieurs étapes :
- Une 1ère consultation avec l’infirmière de coordination. Lors de cette consultation initiale, le patient reçoit des explications par rapport à la préhabilitation. L’infirmière coordinatrice réalise une prise de sang pour vérifier le dosage du fer, des vitamines et de la préalbumine, permettant de détecter la moindre dénutrition. Elle se charge également de faire les différents tests et évaluations (test d’équilibre, de marche, de force, questionnaires par rapport à l’alimentation et à l’anxiété). Enfin, elle donne les différents rendez-vous pour le bilan initial avec l’équipe pluridisciplinaire. Dr Rosso : « Au bout de 4 à 6 semaines de préhabilitation, les patients auront eu la possibilité de poser toutes leurs questions à l’infirmière coordinatrice. D’une certaine manière, la préhabilitation sert aussi à mieux informer les patients (sur l’opération, les risques qui y sont associés, etc) et à faire de l’éducation à la santé bien avant les soins postopératoires. »
- Un bilan initial réalisé par l’équipe pluridisciplinaire. Ce bilan est nécessaire à l’élaboration d’un programme personnalisé qui sera remis et expliqué au patient.
- Une phase d’entrainement qui commence avec 2 fois par semaine un entrainement physique à domicile et 1 fois par semaine un entrainement physique au CHL. Le patient est également suivi 2 fois par semaine par une psychologue et/ou une diététicienne. L’infirmière coordinatrice revoit le patient une fois par semaine lors de son entrainement au CHL et assure le suivi.
- Une phase d’hospitalisation qui commence avec un bilan final préopératoire (bilan final de la préhabilitation) par l’équipe pluridisciplinaire. Les mêmes questionnaires et tests comme lors du premier bilan seront faits et comparés. L’équipe pluridisciplinaire garantit ensuite un suivi durant l’hospitalisation.
- Six semaines après la sortie de l’hôpital, un bilan final est réalisé par l’équipe pluridisciplinaire pour vérifier si le patient a récupéré son état de santé initial.
Le patient a un rôle essentiel à jouer dans cette approche. Danielle Wener confirme : « le patient est un acteur à part entière tout au long de son parcours de soins. Sa participation active est cruciale à la réussite du programme de préhabilitation. Elle commence dès les premières consultations médicales, durant toute la période de préhabilitation (avant l’opération) et doit se poursuivre après le séjour à l’hôpital. » « La préhabilitation est un concept finalement peu familier pour les patients et leurs proches. Culturellement, dans de nombreuses familles, la première réaction face à l’annonce d’un diagnostic de cancer chez l’un des membres de la famille sera de (sur)protéger la personne malade et de lui dire de se reposer pour qu’elle soit en forme le jour de son opération. Dès lors que nous expliquons aux patients l’intérêt qu’ils ont de prendre part, eux aussi, à la préparation de leur intervention chirurgicale, ils le comprennent généralement très bien. », commente à son tour le Dr Rosso.